Die Impfbereitschaft verstehen und verbessern: Wenn persönliche Impfentscheidungen im Konflikt mit dem Gemeinwohl stehen und wie man dieses Dilemma auflösen kann
Beim Weimarer Seifenkistenrennen lief jüngst ein Masernkranker durch die Menge. Hier kann man der Masernimpfung beim Wirken zusehen: Dass sich die hoch ansteckenden Masern nicht wie ein Lauffeuer verbreiteten, liegt daran, dass eine Impfung die geimpften Personen direkt - und außerdem auch andere, möglicherweise nicht geimpfte Personen indirekt mitschützt. Warum kann ausgerechnet dieser doppelte Nutzen zur viel diskutierten Impfmüdigkeit beitragen? Warum sind Infektionskrankheiten auch in einer modernen Welt immer noch ein Problem und gehören nicht längst der Vergangenheit an? Wie können wir Impfmüdigkeit überwinden und hohe Ziele wie die Ausrottung der Masern endlich erreichen? Eine gesundheitspsychologische Perspektive.
Die Impfbereitschaft verstehen und verbessern: Wenn persönliche Impfentscheidungen im Konflikt mit dem Gemeinwohl stehen und wie man dieses Dilemma auflösen kann
Das Pockenvirus forderte allein im 20. Jahrhundert 300 bis 500 Millionen Todesopfer. Durch flächendeckende Impfungen und Impfpflichtregelungen konnte die Krankheit zurückgedrängt werden. Der letzte dokumentierte Fall trat 1977 in Somalia auf – seit 1980 gilt die Erde als pockenfrei (Vutuc & Flamm. 2010). An diesem Beispiel wird deutlich, zu welchen Leistungen die Menschheit fähig ist, wenn sie zusammenarbeitet. Wie die Pocken könnten auch die Masern längst durch Impfungen ausgerottet sein. Doch wiederkehrende Ausbrüche in verschiedenen Teilen Deutschlands und Europas sprechen eine andere Sprache. Allein in Berlin wurden von Oktober 2014 bis Ende April 2015 über 1160 Masernfälle registriert. Darunter waren auch zahlreiche Kinder unter einem Jahr, die noch keinen Impfschutz erhalten konnten. Wie lässt sich erklären, dass sich Personen trotz offensichtlicher Vorteile gegen einen Impfschutz entscheiden?
Impfungen – Opfer des eigenen Erfolgs
Wenn sich eine Person für oder gegen eine Impfung entscheidet, werden zumeist Kosten und Nutzen für das Individuum betrachtet. Als häufigster Grund gegen eine Impfung wird eine negative
Einstellung gegen das Impfen und Impfgegnertum diskutiert (Meyer & Reiter, 2004). Dies ist jedoch nur eine Seite der Medaille. Mit einer Impfung wird nämlich nicht nur die Person selbst geschützt, sie trägt auch zum Schutz der Gemeinschaft bei, indem sie die Übertragung der Krankheiten verhindert. Dieser Effekt wird
Herdenimmunität genannt und tritt dann auf, wenn die Impfquote ein so hohes Niveau erreicht, dass auch nicht-geimpfte Personen wie Ältere, Kranke oder Säuglinge geschützt werden, sodass sich der Krankheitserreger nicht weiter ausbreiten kann (Smith, 2010). Eine Krankheit kann deshalb sogar ausgerottet werden, wenn nicht alle Personen geimpft sind. Geimpfte Personen bilden dabei gewissermaßen eine Barriere zwischen Krankheitserregern und ungeimpften Personen (siehe Abbildung). 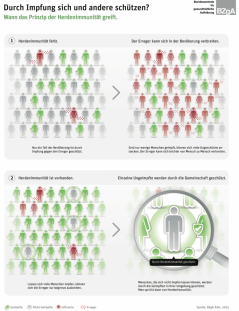 Das Prinzip der Herdenimmunität. https://www.impfen-info.de/fileadmin/impfen-info.de/Downloads/ii_Infografik-Herdenimmunitaet-farbe.pdf
Das Prinzip der Herdenimmunität. https://www.impfen-info.de/fileadmin/impfen-info.de/Downloads/ii_Infografik-Herdenimmunitaet-farbe.pdf
Paradoxerweise führt das Phänomen der Herdenimmunität dazu, dass es aus individueller Perspektive betrachtet rational sein kann, sich gegen eine Impfung zu entscheiden: Da man durch die hohe Anzahl von Impfungen immer seltener infizierten Personen begegnet, reduziert sich die Wahrscheinlichkeit von Wildinfektionen. Dadurch sinkt die wahrgenommene Bedrohung durch die Krankheit, sodass eine Impfung nicht für notwendig erachtet wird. Impfungen werden damit zum Opfer ihres eigenen Erfolgs. Dies kann zu Impflücken in der Bevölkerung führen, die den Herdenimmunitätseffekt gefährden und Ausbrüche wahrscheinlicher werden lassen.
Risiken abwägen: Krankheitsrisiken gegen Nebenwirkungen
Ein Modell, das die Verhaltenskonsequenzen dieser Dynamik anschaulich beschreibt, stammt von Betsch, Böhm und Korn (2013). Hiernach ergeben sich die „Kosten der Krankheit“ (z. B. Krankheitssymptome oder das Fehlen bei der Arbeit) und die „Kosten der Impfung“ (z. B. Impfnebenwirkungen oder Wartezeiten beim Arzt) aus der Eintrittswahrscheinlichkeit und dem Schweregrad der zu erwartenden Konsequenzen (z. B. Wie wahrscheinlich ist eine Rötung der Einstichstelle und wie schlimm wäre das?). Wenn die empfundenen Kosten der Impfung jene der Krankheit übersteigen, so entscheidet man sich eher gegen eine Impfung. Übersteigen allerdings die empfundenen Kosten der Krankheit jene der Impfung, so entscheiden sich Menschen eher für eine Impfung. Zwei Beispiele verdeutlichen dies.
Beispiel Polio: Polio ist eine Viruserkrankung, die schwerste Komplikationen wie Lähmungserscheinungen zur Folge haben kann. Die Wahrscheinlichkeit zu erkranken ist im europäischen Raum sehr gering. Seit 2002 gilt Europa als poliofrei. Nur wenige Menschen kennen Opfer der Krankheit oder erinnern sich an Zeiten, in der Erkrankte in Eisernen Lungen beatmet wurden. Deshalb wird eine Bedrohung durch die Krankheit als gering wahrgenommen. Gegen Polio wird in Deutschland mit der Sechsfach-Impfung vorgebeugt – diese Impfung ist in Deutschland bei besorgten Eltern mit dem Mythos belegt, dass sie zu einer Überlastung des Immunsystems führt. Dieser Mythos ist jedoch falsch (Robert Koch-Institut, 2015). Insgesamt ergeben sich aus dieser Konstellation höhere wahrgenommene Impf- als Krankheitskosten. Psychologisch resultiert daraus, dass eine Entscheidung gegen die Impfung wahrscheinlicher wird.
Beispiel Masern: Die Masern grassieren im Jahr 2015 in Deutschland so stark wie schon lange nicht mehr. Die hohe mediale Präsenz der Krankheit und die erhöhte Chance, infizierten Personen zu begegnen, führen dazu, dass die Krankheitskosten als subjektiv relativ hoch empfunden werden. Die Impfung hingegen ist sehr gut verträglich und führt nur in seltenen Fällen zu Nebenwirkungen. Somit werden die Krankheitskosten im Vergleich zu den Impfkosten höher eingeschätzt und eine Entscheidung für die Impfung gegen Masern wird wahrscheinlicher.
Die beiden Beispiele verdeutlichen, dass die subjektiv wahrgenommen Kosten der Erkrankung im Verhältnis zu den subjektiv wahrgenommen Kosten der Impfung essentiell für die Impfentscheidung sind. Diese unterliegen jedoch oftmals Verzerrungen und Fehlwahrnehmungen. So führt beispielsweise die Angst vor Impfnebenwirkungen zu einer Überbewertung der subjektiven Kosten einer Impfung, was möglicherweise zu einer Entscheidung gegen die Immunisierung führt (Betsch & Schmid, 2013).
Das Impfdilemma: Wir sind Strategen, wenn es ums Impfen geht
Die Wahrscheinlichkeit einer Infektion hängt auch von der Anzahl der Personen ab, die gegen diese Krankheit immun sind. Deshalb kann die Entscheidung gegen eine Impfung auch das Ergebnis eines strategischen Entscheidungsprozesses sein. Würden sich beispielsweise nur wenige Personen impfen lassen, stiegen die erwarteten Kosten der Erkrankung, da die Ansteckungswahrscheinlichkeit hoch wäre. Gäbe es allerdings eine hohe Durchimpfungsrate, so würde die Ansteckungswahrscheinlichkeit aufgrund der Herdenimmunität sinken. Durch diese beiden gegensätzlichen Szenarien entsteht nun folgende Dilemmasituation: Ab einer bestimmten Impfquote übersteigen die subjektiv wahrgenommenen Impfkosten die Krankheitskosten, weshalb ab diesem Zeitpunkt das Nicht-Impfen aus Sicht der bzw. des Einzelnen die rational optimale Handlungsalternative darstellt – wie im Beispiel der Polio-Impfung. Obwohl aus Sicht des Individuums Impfen nicht mehr rational ist, bleibt Impfen aus gesellschaftlicher Sicht jedoch weiterhin die optimale Strategie, da zum Erreichen der Herdenimmunität und der Ausrottung einer Krankheit eine bestimmte Impfquote nötig ist (Smith, 2010). Diese liegt zum Beispiel für Masern bei 95 %.
Dass Menschen auf hohe Impfquoten mit sogenanntem Trittbrettfahren reagieren, also vom Herdenschutz profitieren, ohne selbst dazu beizutragen, zeigen psychologische Studien (Ibuka, Li, Vietri, Chapman & Galvani, 2014). Die entscheidende Frage ist also, welche Maßnahmen ergriffen werden können, damit die Impfbereitschaft in der Bevölkerung erhöht und dadurch das Eliminationsziel für Infektionskrankheiten erreicht werden kann.
Was tun? Ein Stups in die richtige Richtung genügt
In der Gesundheitspsychologie und der Verhaltensökonomie werden Interventionsmöglichkeiten diskutiert, die darauf abzielen, die Impfbereitschaft zu verbessern. An dieser Stelle werden exemplarisch vier dieser Strategien vorgestellt. Jede der Strategien kann als Nudge – ein Stupser – hin zu gesundheitsförderlichem Verhalten verstanden werden. Charakteristisch für einen Nudge ist, dass Personen die Freiheit behalten, sich für oder gegen eine Impfung zu entscheiden (Thaler & Sunstein, 2008).
Betonung des sozialen Nutzens. Eine leicht umsetzbare Möglichkeit besteht darin, das Konzept der Herdenimmunität auch kommunikativ zu nutzen und den sozialen Nutzen von Impfungen zu betonen. In einem exemplarischen Experiment von Betsch et al. (2013) wurde den TeilnehmerInnen zunächst das Prinzip der Herdenimmunität erklärt. Zusätzlich wurde eine Botschaft präsentiert, die entweder hervorhob, dass durch die eigene Impfung Andere geschützt werden können oder dass man selbst durch den Impfschutz Anderer profitieren kann. Wenn der soziale Nutzen betont wurde, erhöhte sich die Impfbereitschaft im Vergleich zur Bedingung, in der der individuelle Nutzen in den Vordergrund gerückt wurde. Jedoch erzielte die Kommunikation des sozialen Nutzens nur dann einen Effekt, wenn gleichzeitig der Aufwand für die Impfung gering war.
Wie ist der Effekt zu erklären? Betont man soziale Motive, werden soziale Präferenzen aktiviert und gesellschaftliche Kosten hervorgehoben, wie zum Beispiel Krankheitsausbrüche oder die Bedrohung anfälliger Mitmenschen durch die Krankheit. Diese Kosten werden in die Impfentscheidung mit einbezogen. Durch den veränderten Fokus wird Impfen ohne Einschränkung der Entscheidungsfreiheit wahrscheinlicher.
Normen kommunizieren. Auch soziale Normen spielen eine große Rolle, wenn es um die Impfentscheidung geht (Allen et al., 2009). Unter sozialen Normen versteht man geteilte Regeln innerhalb einer Gruppe, die das Handeln in bestimmten Situationen vorschreiben (Cialdini et al., 2006). Dabei werden zwei Arten unterschieden. Der Satz „80 % der Menschen sind geimpft“ bringt eine deskriptive Norm zum Ausdruck, die beschreibt, wie sich Personen im Normalfall verhalten. Die Formulierung „Jeder sollte sich impfen lassen“ vermittelt eine injunktive Norm, die ausdrückt, welches Verhalten von der Gruppe akzeptiert bzw. abgelehnt wird. Forschung hat gezeigt, dass injunktive Normen stärker wirken, weil sie Verhalten bewerten. Oraby, Thampi und Bauch (2014) haben zum Beispiel mithilfe eines mathematischen Entscheidungsmodells Impfverhalten simuliert und mit echten Immunisierungsdaten verglichen. Die Forscher fanden heraus, dass injunktive Normen insbesondere dann gut funktionieren, wenn sich viele andere Personen gegen eine Impfung entscheiden. Die Forscher sind deshalb überzeugt, dass injunktive Normen Schwankungen von Impfraten erklären und soziale Normen dadurch als Kommunikationsstrategie zu deren Steigerung genutzt werden können.
Erklären lässt sich der Einfluss sozialer Normen damit, dass das Nichtbefolgen der Norm gesellschaftlich sanktioniert wird und damit der Nutzen der Nicht-Impfung sinkt. Eine Entscheidung für eine Impfung wird damit wahrscheinlicher.
Erinnern und Impfaufwand reduzieren. Einen simplen Terminvorschlag für die Impfung zu versenden, ist eine weitere erfolgreiche Strategie, um die Impfbereitschaft zu erhöhen. In einem amerikanischen Feldexperiment (Chapman,Li, Colby & Yoon, 2010) wurden TeilnehmerInnen per E-Mail zur Grippeimpfung aufgefordert. Dabei wurden per Zufall 50 % der TeilnehmerInnen einer Widerspruchsbedingung und 50 % der TeilnehmerInnen einer Zustimmungsbedingung zugeteilt. In der Widerspruchsbedingung wurde den TeilnehmerInnen direkt ein konkreter Termin zur Impfung vorgegeben, den sie auf Verlangen absagen konnten. In der Zustimmungsbedingung erhielten Personen eine Nachricht, dass eine Grippeimpfungen für sie bereitstünde und sie einen Termin vereinbaren könnten. Die Resultate sind beeindruckend: Während sich 45 % der Personen in der Widerspruchsbedingung impfen ließen, machten nur 33 % der TeilnehmerInnen in der Zustimmungsbedingung von der Impfung Gebrauch.
Warum impfen sich Personen in der Widerspruchsbedingung eher als in der Zustimmungsbedingung, wenn doch in beiden Bedingungen die jeweiligen objektiven Impf- und Krankheitskosten gleich hoch sind? Dies lässt sich ebenfalls am Modell von Betsch et al. (2013) erklären. Hier fließt in die wahrgenommenen Kosten für und gegen das Impfen der Aufwand ein, den es zur Umsetzung der Entscheidung braucht. Der Aufwand, der für die Impfung betrieben werden muss, ist dabei in der Widerspruchsbedingung geringer als in der Zustimmungsbedingung, da bei letzterer der Arzt bzw. die Ärztin für eine Terminvereinbarung zuerst angerufen werden musste. So sind die wahrgenommenen Impfkosten im Fall der Widerspruchsbedingung geringer als in der Zustimmungsbedingung.
Von der Impfabsicht zum Impfverhalten – Exakte Pläne helfen. Auch wenn man sich grundsätzlich für eine Impfung entscheidet, bedeutet das nicht, dass man danach handelt. Manchmal hapert es einfach an der Umsetzung. Eine Möglichkeit, dieses Problem anzugehen, sind Implementation Intentions. Diese Methode erfordert die Formulierung exakter Pläne, die sowohl den Ort und die Zeit als auch das Zielverhalten genau präzisieren (Lau, 2014). Ein Beleg für den Erfolg dieses Nudges liefern Milkman, Beshears, Choi, Laibson & Madrian (2011). Sie teilten die MitarbeiterInnen eines großen Unternehmens in drei Gruppen auf. In einer Kontrollbedingung erinnerte eine E-Mail an die Möglichkeit des Impfens und bot gleichzeitig verfügbare Termine an. In den beiden Implementation Intentions-Bedingungen bat man die TeilnehmerInnen entweder, nur das Datum des gewünschten Impftermins mitzuteilen oder zusätzlich die gewünschte Uhrzeit des Impftermins anzugeben. Im Ergebnis zeigt sich, dass die Gruppe, die auch eine Uhrzeit angeben sollte, die höchste Impfrate im Vergleich zu den beiden anderen Gruppen aufweist.
Erklären lässt sich der Erfolg damit, dass Personen durch präzise formulierte Implementation Intentions unterstützt werden, eine Verbindung zwischen einer Situation und einem Verhalten aufzubauen. Dadurch wird Vergessen unwahrscheinlicher. Je genauer, desto effektiver!
Fazit – Viele Wege, ein Ziel
Impfen gilt als Dilemmasituation: Durch hohe Impfquoten wird Herdenimmunität gewährleistet. Dadurch sind aber weniger Menschen bereit, sich zu impfen. Damit steht die individuell optimale Entscheidung im Konflikt mit der kollektiv optimalen Entscheidung. Da es keine Impfpflicht gibt, sind deshalb kommunikative oder strukturelle Interventionen notwendig, um die Impfbereitschaft zu erhöhen. Nur so kann Herdenimmunität erreicht werden. Eine interessante Frage ist nun, welche der oben beschriebenen Maßnahmen sich am besten eignet, um die Impfquoten zu verbessern.
Die Kommunikation des sozialen Nutzens ist leicht zu implementieren und erfreut sich gerade während der jetzigen Masernwelle großer Beliebtheit. So kommuniziert die Bundeszentrale für gesundheitliche Aufklärung anhand einer anschaulichen Animation den Herdenimmunitätseffekt in Kombination mit dem sozialen Nutzen (siehe: http://www.impfen-info.de/wissenswertes/herdenimmunitaet/). Diese Strategie kann allerdings nur bei übertragbaren Krankheiten genutzt werden. Durch eine Tetanus-Impfung, zum Beispiel, kann man sich selbst schützen, nicht aber andere Menschen.
Auch die Kommunikation sozialer Normen hat seine Nachteile. Diese kann nämlich unter Umständen sogar das Gegenteil bewirken. So beschreibt zum Beispiel die deskriptive Norm „80 % der Menschen lassen sich impfen“ im Grunde nichts anderes als die Impfquote in der Gesellschaft. Wenn Menschen jedoch ihre Impfentscheidung strategisch-rational treffen, dann kann die Impfbereitschaft sogar sinken, da die Wahrscheinlichkeit zum Trittbrettfahren steigt.
Eine allgemeine Einführung einer Widerspruchsregelung für Impfungen oder die oben beschriebene Implementation Intention-Strategie haben auch gewisse Nachteile, da sie mit erheblichem organisatorischem Aufwand verbunden sind. Jedoch können diese Strategien vielversprechende Maßnahmen für Krankenhäuser darstellen. So könnte die geringe Impfrate gegen Influenza unter Krankenhausmitarbeitern (Wicker & Marckmann, 2014) verbessert und damit die Bedrohung von PatientInnen durch Grippe reduziert werden.
Zusammenfassend lässt sich festhalten, dass Nudges einen wichtigen Beitrag leisten können, um die Impfbereitschaft zu erhöhen. So kann ein kleiner Stups den Unterschied machen, ob eine Krankheit ausgerottet wird oder sie eine Bedrohung bleibt. Dabei gibt es nicht den einen richtigen Stups. Vielmehr haben alle Interventionsmöglichkeiten ihre Vor- und Nachteile. Der größte Nutzen kann daher erzielt werden, wenn Nudges situationsspezifisch ausgewählt werden.
Quellen
Allen, J. D., Mohllajee, A. P., Shelton, R. C., Othus, M. K., Fontenot, H. B. & Hanna, R. (2009). Stage of adoption of the human papillomavirus vaccine among college women. Preventive Medicine, 48, 420-425.
Betsch, C., Böhm, R. & Korn, L. (2013). Inviting free-riders or appealing to prosocial behavior? Game-theoretical reflections on communicating herd immunity in vaccine advocacy. Health Psychology: Official Journal of the Division of Health Psychology, American Psychological Association, 32, 978-985.
Betsch, C. & Schmid, P. (2013). Angst essen Impfbereitschaft auf? Der Einfluss kognitiver und affektiver Faktoren auf die Risikowahrnehmung im Ausbruchsgeschehen. Bundesgesundheitsblatt, Gesundheitsforschung, Gesundheitsschutz, 56, 124-1–30.
Chapman, G. B., Li, M., Colby, H. & Yoon, H. (2010). Opting in vs opting out of influenza vaccination. JAMA, 304, 43-44.
Cialdini, R. B., Demaine, L. J., Sagarin, B. J., Barrett, D. W., Rhoads, K. & Winter, P. L. (2006). Managing social norms for persuasive impact. Social Influence, 1, 3-15.
Ibuka, Y., Li, M., Vietri, J., Chapman, G. B. & Galvani, A. P. (2014). Free-riding behavior in vaccination decisions: An experimental study. PLoS ONE, 9, e87164.
Lau, S. (2014). „Ich will was erreichen!“ Die Psychologie erfolgreicher Handlungen. Das In-Mind Magazin, 2.
Meyer, C. & Reiter, S. (2004). Impfgegner und Impfskeptiker. Geschichte, Hintergründe, Thesen, Umgang. Bundesgesundheitsblatt, Gesundheitsforschung, Gesundheitsschutz, 47, 1182-1188.
Milkman, K., Beshears, J., Choi, J., Laibson,D. & Madrian, B. (2011). Using implementation intentions prompts to enhance influenza vaccination rates. Proceedings of the National Academy of Sciences of the United States of America, 108, 10415-10420.
Oraby, T., Thampi, V. & Bauch, C. T. (2014). The influence of social norms on the dynamics of vaccinating behaviour for paediatric infectious diseases. Proceedings of the Royal Society B: Biological Sciences, 281(1780), 20133172.
Robert Koch-Institut. (2015). Antworten des Robert Koch Instituts und des Paul-Ehrlich-Instituts zu den 20 häufigsten Einwänden gegen das Impfen. Online verfügbar unter: http://www.rki.de/DE/Content/Infekt/Impfen/Bedeutung/Schutzimpfungen_20_...
Schulz, M. & Mangiapane, S. (2013). Masernimpfungen bei Kindern bis zu einem Alter von zwei Jahren. Berlin: Zentralinstitut für die kassenärztliche Versorgung in der Bundesrepublik Deutschland
Smith, P. G. (2010). Concepts of herd protection and immunity. Procedia in Vaccinology, 2, 134-139.
Thaler, R. H. & Sunstein, C. R. (2008). Nudge: Improving decisions about health, wealth, and happiness. New Haven, CT: Yale University Press.
Vutuc, C. & Flamm, H. (2010). Dreißig Jahre weltweite Ausrottung der Pocken durch die Weltgesundheits-Organisation. Wiener klinische Wochenschrift, 122, 276-279.
Wicker, S. & Marckmann, G. (2014). Vaccination of health care workers against influenza: Is it time to think about a mandatory policy in Europe? Vaccine, 32, 4844-4848.




